ECG n°9 – Question
ECMU n°4 – Réponse
Il s’agit d’une échocardiographie commençant par une coupe Parasternale Grand Axe puis une Parasternale Petit Axe et enfin une Apicale 4 cavités.
Il fallait observer une altération sévère de la FEVG.
Une échocardiographie comme celle ci lors de la prise en charge d’un ACR ne doit pas modifier vos pratiques habituelles de RCP.
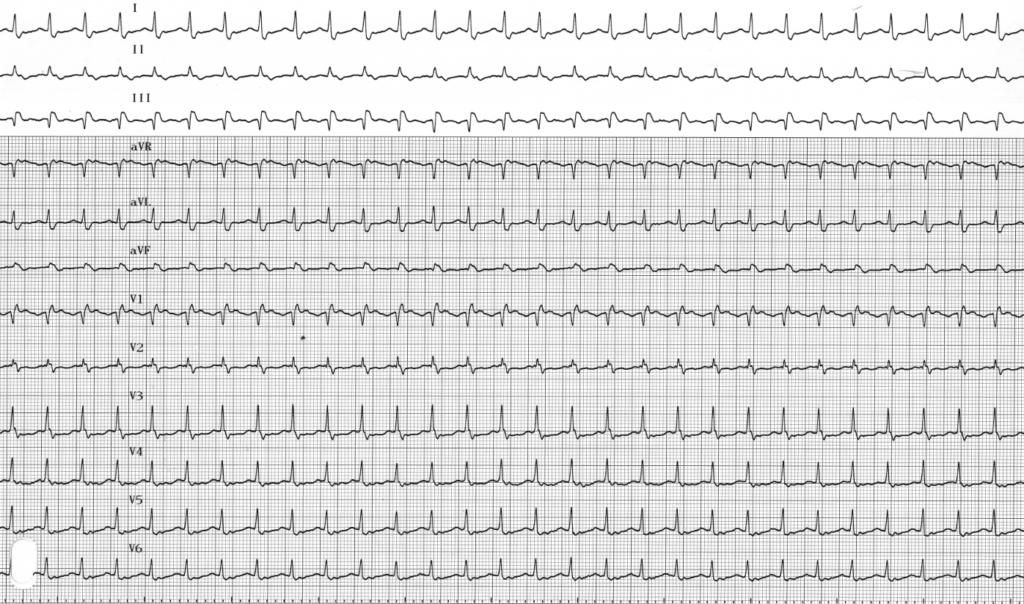
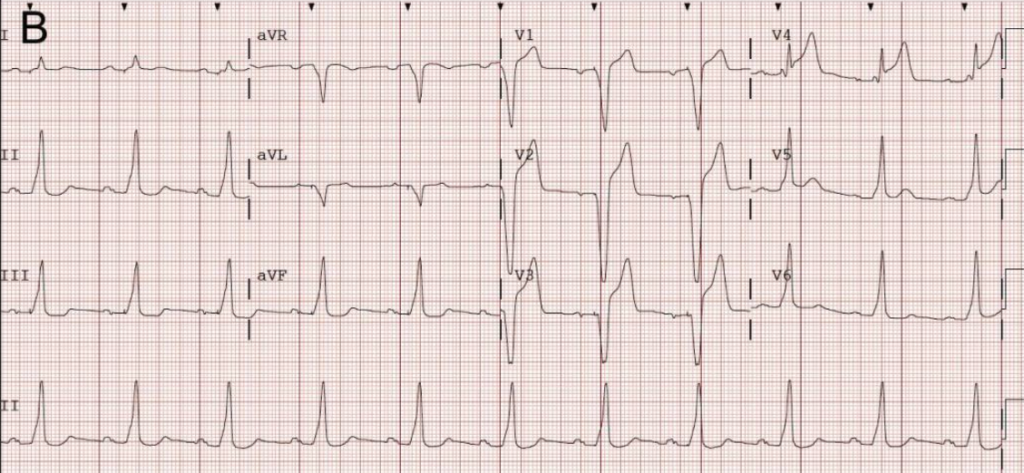
ECG n°7 – Réponse

Interprétation
- rythme ventriculaire régulier, non sinusal, FC~150 bpm
- QRS fins
- axe normal
- ondes P rétrogrades survenant immédiatement après le QRS dont la localisation est visible dans toutes les dérivations (cf. lignes rouges). Régulière (cf. DII).
- repolarisation difficilement interprétable, onde T plate diffuse, la tachycardie
=> Tachycardie jonctionnelle avec ondes P rétrogrades par réentrée intra nodale.
Présentation – TRIN
Définition
TRIN : Tachycardie par Réentrée Intra Nodale
Il s’agit d’une tachycardie jonctionnelle. Les tachycardies jonctionnelles sont en rapport à une automatisation de l’activité électrique en provenance de la zone de jonction entre les oreillettes et les ventricules.
Les symptômes caractéristiques sont des accélérations intempestives régulières du rythme cardiaque à des fréquences souvent très élevées, au-dessus de 180 par minute, démarrant et s’arrêtant d’un seul coup.
Physiopathologie
On retrouve plusieurs mécanismes pouvant aboutir à de telles tachycardies :
- Tachycardie par réentrée intra nodale (référence à la dualité nodale)
- Tachycardie en lien avec un voie accessoire (faisceau de KENT)
- Automatisation ectopique de l’activité électrique
TRIN
La tachycardie par réentrée intra nodale est bénigne voire banale. Elle correspond à ce qu’on appelle souvent la maladie de Bouveret ou Tachycardie Paroxystique Bénigne.
Le circuit de la tachycardie se fait au sein du nœud atrio-ventriculaire (NAV), par une boucle entre les deux voies de conduction : voie rapide (normale) et la voie lente. C’est ce qu’on appelle la dualité nodale. Il existe de manière constitutionnelle deux voies de conduction au sein du NAV dont l’expression est variable d’un individu à l’autre. Les propriétés de ces deux voies sont différentes, telles que la voie lente à une période réfractaire courte alors qu’elle est longue pour la voie rapide.
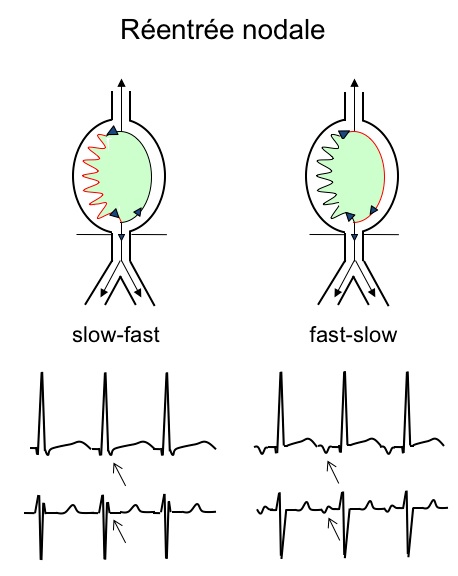
Le mécanisme à l’origine de la tachycardie slow-fast (dite typique), le plus courant est le suivant : un extra stimulus atrial reste bloqué dans la voie rapide en raison de sa période réfractaire plus longue, mais arrive à se propager à travers la voie lente. La conduction à travers la voie lente est suffisamment ralentie pour laisser le temps à la voie rapide de sortir de sa période réfractaire et retrouver son excitabilité. La voie rapide est alors dépolarisée de façon rétrograde et un écho auriculaire isolé survient, voire une tachycardie si le mécanisme est auto entretenu.
La maladie de Bouveret est une TRIN Typique.
Le mécanisme d’une tachycardie fast-slow (atypique) – plus rare – est inverse, plutôt initié par un extra stimulus ventriculaire.
Bibliographie
Page RL, et al. 2015 ACC/AHA/HRS Guideline for the Management of Adult Patients With Supraventricular Tachycardia: A Report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines and the Heart Rhythm Society. Circulation [Internet]. 2016 Apr 5 [cited 2019 Jul 4];133(14). Available from: https://www.ahajournals.org/doi/10.1161/CIR.0000000000000311
Whinnett ZI, Sohaib SMA, Davies DW. Diagnosis and management of supraventricular tachycardia. BMJ. 2012 Dec 11;345(dec11 1):e7769–e7769.
https://www.dynamed.com/topics/dmp~AN~T113613/Supraventricular-tachycardia-SVT
http://www.e-cardiogram.com/ecg-lexique_alpha.php?terme_lex=t&id_lex=424
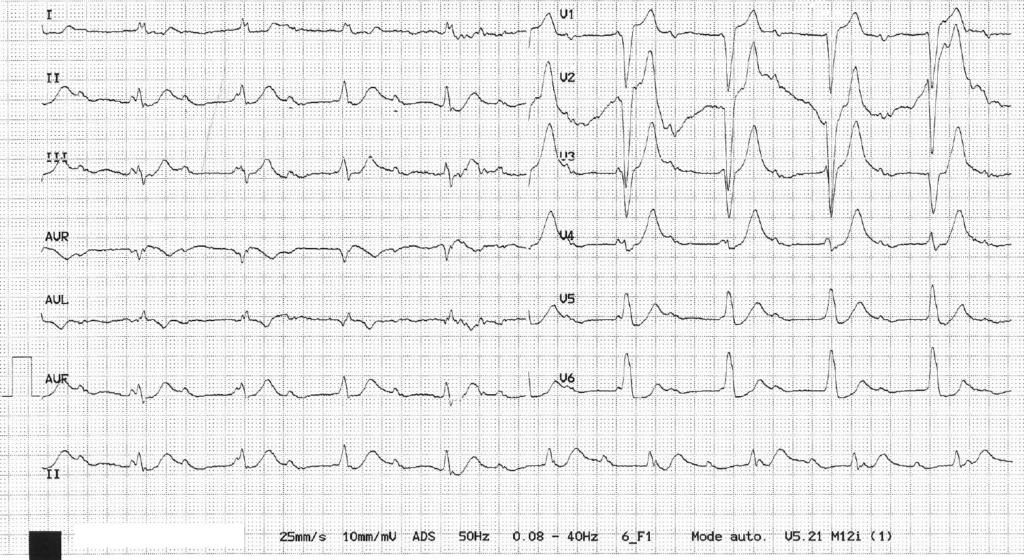
ECG n°7 – Question
ECMU n°4 – Question
Quelle région est explorée ? Quelles sont les coupes réalisées ? Quelle(s) anomalie(s) retrouvez vous ? Quel(s) impact(s) peut(vent) avoir de telles images dans la prise en charge d’un ACR ?
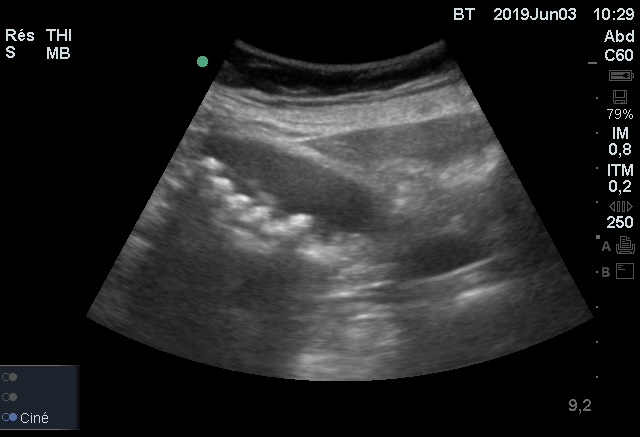
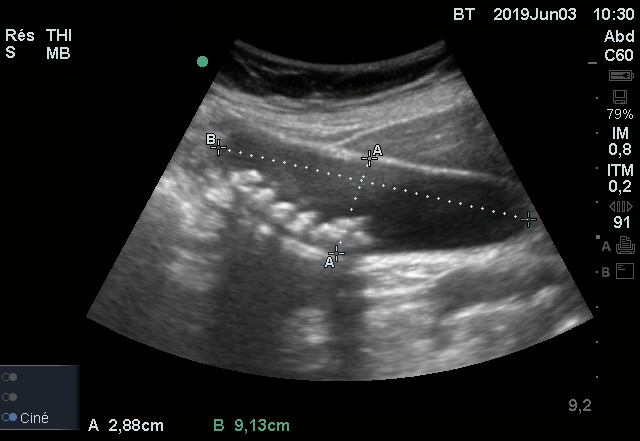
ECMU n°3 – Réponse
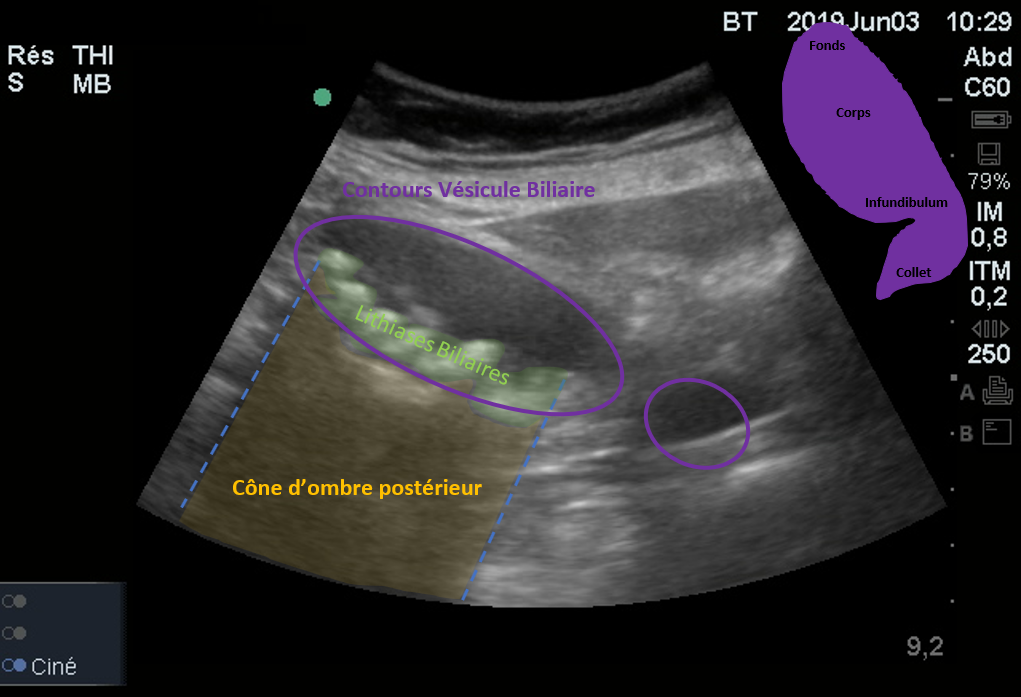
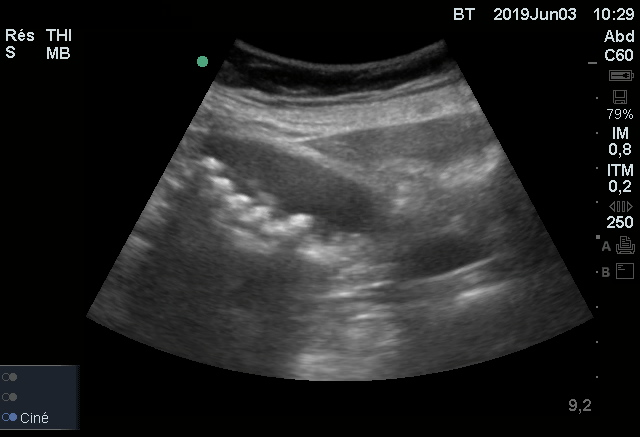
Il s’agit d’une vésicule biliaire lithiasique non compliquée.
Les lithiases sont identifiables par leur localisation (déclive dans la vésicule biliaire), mobile et hyperéchogène (brillante à l’écran) à la différence de la bile contenue dans la vésicule qui est anéchogène.
Ces structures très réfléchissantes bloc le passage des ultrasons (à la différence des tissus avoisinant) et forme un cône d’ombre en arrière. Les ultrasons qui traversent la vésicule sans obstacle, non atténués par la bile, donnent une brillance importante en arrière de la vésicule appelée “renforcement postérieur”.
Il n’existe pas ici de complication, la vésicule biliaire n’est pas dilatée (diamètre transversale < 4cm) et les parois sont fines (<4mm).
L’image anéchogène à droite de la vésicule biliaire fait partie de cette vésicule. Il existe physiologiquement un repli muqueux au niveau de l’infundibulum. Pris en coupe sur le premier cliché, il peut faire croire à l’existence d’une autre structure liquidienne.
ECG n°6 – Réponse
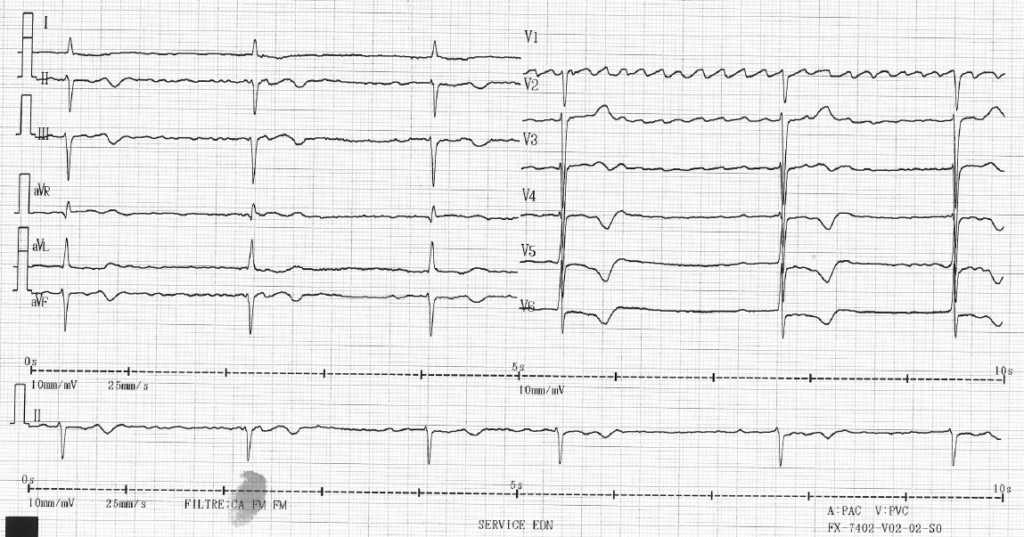
Interprétation
- Réglages normaux
- Activité atriale désordonnée dessinant un “toit d’usine” en V1 et V2 à une cadence de 300bpm
- QRS fins, cadence ventriculaire lente à 36bpm
- QTc=500ms
- Onde T négative dans les dérivations latérales (V4-V6) avec discret sous décalage
La présence d’une bradycardie extrême sans rythme d’échappement doit vous faire évoquer le diagnostic de SSS (Sinus Sick Syndrome), ce d’autant que le rythme sous jacent est une tachycardie supra-ventriculaire (un flutter probablement ici).
Il existe également un trouble de repolarisation qui n’est pas en lien avec le SSS et doit faire l’objet d’exploration en fonction du contexte.
Même si l’ECG est caractéristique d’une SSS, il faut exclure un trouble métabolique sous jacent.
Présentation – SSS
L’étiologie la plus fréquente est la dégénérescence cellulaire (fibrose) du nœud sinusal et/ou de la jonction sino-auriculaire, fréquente chez les personnes âgées.
Il existe d’autres étiologies qu’il faut toujours rechercher :
- hypertonie vagale
- hyperkaliémie
- IDM
- hypothyroïdie
- médicaments (antiarythmiques, morphine, psychotropes)
Des tachycardies supraventriculaires (fibrillation auriculaire, flutter et tachycardie atriale ectopique) y sont fréquemment associées en raison d’anomalies diffuses de conduction et d’automatisme au sein des oreillettes (maladie rythmique de l’oreillette ou « syndrome bradycardie-tachycardie »).
Il s’agit d’un syndrome (« sick sinus syndrome ») dont les mécanismes en sont nombreux :

C’est la cause la plus fréquente de pose de pace-maker.
Bibliographie
Ferrer MI. The Sick Sinus Syndrome. Circulation. 1973 Mar;47(3):635–41.
Da Costa D. ABC of clinical electrocardiography: Bradycardias and atrioventricular conduction block. BMJ. 2002 Mar 2;324(7336):535–8.
Walsh-Irwin C, Hannibal GB. Sick Sinus Syndrome: AACN Advanced Critical Care. 2015;26(4):376–80.
De Ponti R, Marazzato J, Bagliani G, Leonelli FM, Padeletti L. Sick Sinus Syndrome. Cardiac Electrophysiology Clinics. 2018 Jun;10(2):183–95.
ECMU n°2 – Réponse
Se succède une fenêtre sous xyphoïdienne en coupe transversale et une apicale 4 cavités.
On observe un épanchement péricardique de grande abondance, circonférentiel, sytolo-diastolique.
Avec retentissement sur les cavités droites qui se collabent et dont l’expansion est impossible en diastole.
L’association d’un épanchement péricardique de grande abondance et d’un collapsus des cavités droites signe le diagnostic de tamponnade.
NB : un épanchement péricardique n’est significatif qu’en diastole et s’il doit être mesuré, ne doit l’être qu’en diastole.