FTM:Filière psychiatrique
De wikiDMU
Procédure de régulation - Filière Urgences psychiatriques
Sommaire
- 1 Orientation (Nov 2022)
- 1.1 Patient non intoxiqué ( OH ou médoc), non agité, & sans problème somatique, & connu du Césame , si le médecin régulateur pose une indication d’évaluation psychiatrique
- 1.2 Pour tout patient intoxiqué, alcoolisé agité : envoi au service d’urgence de proximité ( CHU Angers, CH Saumur, CH Cholet)
- 1.3 Patient non connu de la psychiatrie, envoi au service d’urgence de proximité ( CHU Angers, CH Saumur, CH Cholet)
- 2 Objectifs
- 3 Description des différentes situations psychiatriques
- 4 Prise en charge des appels pour problème de santé mentale selon le type de situation et la structure recevant l’appel
- 5 Intervenants : Rôle de chacun
- 5.1 Ambulance privée / VSAV : pour le transport d'un patient vers le CH ou CHS.
- 5.2 Ambulance du CESAME : uniquement dans le cas particulier d’un SDRE.
- 5.3 Médecin (médecin traitant, de proximité, de garde, de la Ville d’Angers, psychiatre participant au dispositif d’appui en santé mentale, en dernier recours médecin SMUR) :
- 5.4 Forces de l’ordre : patient agité nécessitant une contention physique OU besoin de sécuriser l'intervention.
- 5.5 Représentant de l’autorité de l’Etat : M le Maire, M. le Préfet dans le cas d'un SDRE.
- 6 Patient non consentant aux soins : Principes de contention physique et de sédation
- 7 Modalités de transport et orientation selon les situations
- 8 Synthèse : Organisation de la réponse par le Centre 15 pour hospitalisation urgente
- 9 Certificats médicaux
- 10 Particularités du patient mineur
- 11 Sectorisation
- 12 mise à jour: Novembre 2022
Orientation (Nov 2022)
Patient non intoxiqué ( OH ou médoc), non agité, & sans problème somatique, & connu du Césame , si le médecin régulateur pose une indication d’évaluation psychiatrique
Du lundi au vendredi de 8H30 à 18H30 :
Le patient est adressé dans son secteur habituel au Césame .
Il faut juste prévenir de son arrivée. Il ne doit pas y avoir de refus
Si problème, le médecin régulateur , appelle le psychiatre senior du CHU au 42674
A partir de 18H30, le soir les samedi, dimanche et fériés
Le patient est adressé à l’UPAO.
Il faut juste prévenir de son arrivée. Il ne doit pas y avoir de refus
Si problème, le médecin régulateur appelle le senior de psychiatrie de garde en passant par le standard du CHU
Pour tout patient intoxiqué, alcoolisé agité : envoi au service d’urgence de proximité ( CHU Angers, CH Saumur, CH Cholet)
Patient non connu de la psychiatrie, envoi au service d’urgence de proximité ( CHU Angers, CH Saumur, CH Cholet)
Objectifs
- Définir les situations justifiant de rentrer dans cette filière et les distinguer de celles ne relevant pas d’une prise en charge immédiate par le système de l’Aide Médicale Urgente,
- Décrire les procédures de prise en charge préhospitalière des patients présentant une pathologie psychiatrique aiguë,
- Décrire les aspects règlementaires et administratifs et les modalités de transport et d’orientation.
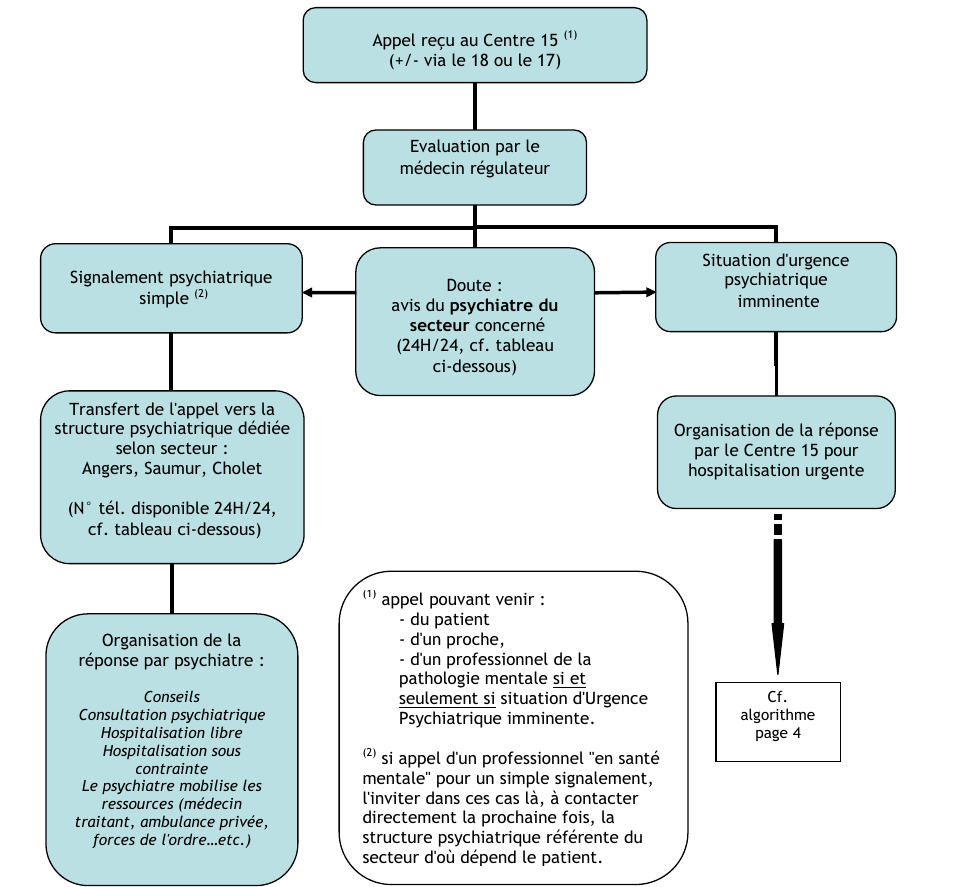
Description des différentes situations psychiatriques
Le Signalement psychiatrique simple ne relève pas des missions du SAMU Centre 15 pour autant il doit être identifié pour le réorienter vers la structure psychiatrique référente de secteur. A l'opposé, l'Urgence psychiatrique imminente fait partie du champ d'intervention de l'Aide Médicale Urgente.
Signalement psychiatrique simple
Inquiétudes ou doléance de l’entourage (familial, amical, professionnel), du voisinage, du bâilleur, de l’organisme sanitaire et social ;
Situations de pathologies chroniques avec une évolution progressive qui peuvent nécessiter une consultation psychiatrique voire une hospitalisation (libre ou sous contrainte) programmée.
Ce sont des situations où il n’y a pas de danger immédiat pour le patient. Les différentes ressources autres que le SAMU vont pouvoir se coordonner et adapter une stratégie : soit une consultation rapide pour évaluer le patient soit une hospitalisation libre ou sous contrainte.
Ces situations ne relèvent pas de l'Aide Médicale Urgente ou du secours à personne. Elles sont de l’ordre du prévisible, la prise en charge est programmable.
Urgence psychiatrique imminente
- Risque suicidaire ;
- Risque d’atteinte potentielle à autrui associée à des troubles mentaux ;
- Prise d’alcool ou de toxiques associée à des troubles psychiatriques ;
- Délire ou hallucinations associés à un ou des signes de gravité ;
- Troubles de l’humeur de type maniaque ou mégalomaniaque ;
- Degré d’incurie associé à des troubles cognitifs, de l’humeur, de délire ou des hallucinations.
Ce sont des situations qui témoignent d’une pathologie aiguë ou d’une exacerbation aiguë d’une pathologie chronique (de l’ordre de l’imprévisible) et qui mettent en danger le patient à très court terme.
Ces situations relèvent de l’Aide Médicale Urgente et/ou du secours à personne.
Situations de doute
Le médecin régulateur sollicite l’avis du psychiatre référent sectoriel pour échanger sur la situation, éventuellement faire une évaluation téléphonique directe.
L’expertise du psychiatre permet de classer la situation dans l’une ou l’autre de celles précédemment décrites
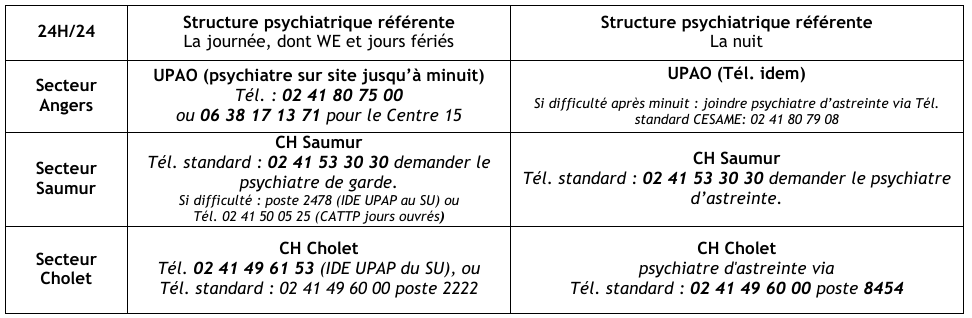
Prise en charge des appels pour problème de santé mentale selon le type de situation et la structure recevant l’appel
algorithme
coordonnées
Intervenants : Rôle de chacun
Le Centre 15 engagera des moyens seulement si situation d’Urgence psychiatrique Imminente (cf. page 2) et les modulera selon l’état clinique du patient et son environnement.
Ambulance privée / VSAV : pour le transport d'un patient vers le CH ou CHS.
- Choix entre ces deux moyens régie par une convention selon le type de lieu (ex. domicile = AA, lieu public = VSAV...etc.) : il ne doit pas dépendre du caractère agité du patient. Si "ouverture de porte" nécessaire pour personne en danger à l’intérieur, engager forces de l'ordre et VSAV.
Ambulance du CESAME : uniquement dans le cas particulier d’un SDRE.
Médecin (médecin traitant, de proximité, de garde, de la Ville d’Angers, psychiatre participant au dispositif d’appui en santé mentale, en dernier recours médecin SMUR) :
- Expertise d'une situation en cas de doute persistant entre une pathologie psychiatrique et somatique,
- Réalisation d'une sédation chimique,
- Établissement d'un certificat de soins sans consentement.
Forces de l’ordre : patient agité nécessitant une contention physique OU besoin de sécuriser l'intervention.
Représentant de l’autorité de l’Etat : M le Maire, M. le Préfet dans le cas d'un SDRE.
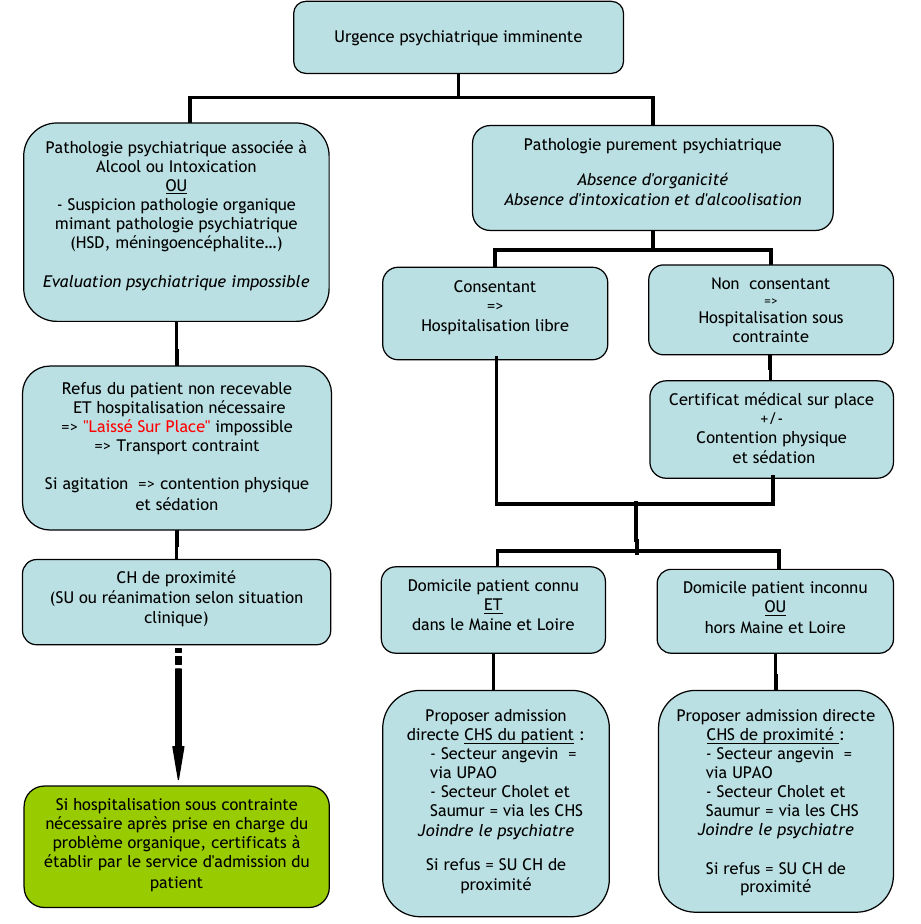
Patient non consentant aux soins : Principes de contention physique et de sédation
A envisager pour tout patient opposant refusant les soins, avec altération du jugement ne permettant pas une procédure de refus de soins et de transport, que ce soit du fait d'une urgence psychiatrique ou d'une urgence organique (intoxication, alcoolisation, pathologie neurologique notamment traumatique, ...)
Démarches à suivre en cas d'opposition :
- Tout mettre en œuvre pour le convaincre verbalement.
- Si insuffisant, envisager un transport contraint
- Intervention forces de l'ordre ("effet uniforme"), parfois suffisantes
- Si nécessité d'une contention physique, celle-ci se fera avec le concours des forces de l'ordre, et l'engagement d'un médecin pour une sédation chimique. NE PAS transporter sans sédation un patient restant agité.
La rédaction d'un certificat d'hospitalisation sous contrainte dès le lieu de prise en charge n'est requise que si urgence psychiatrique isolée.
Modalités de transport et orientation selon les situations
Le régulateur organise l'accueil du patient avant son transport, directement au CHS ou au SU selon les cas.
Patient consentant OU soins sans consentement sur décision du Directeur de l'ES (SPDDE – Ex HDT)
Remarque : Situations différentes mais pour lesquelles les principes de transport et d'orientation sont identiques
Si pathologie somatique associée ou suspectée
- Orienter vers SU CHU d’Angers ou SU CH de proximité, prévenir le médecin des urgences +/- équipe UPAP
Si pathologie purement psychiatrique
- Secteur connu (selon lieu domicile patient) ET se situant en Maine-et-Loire
- Organiser l'accueil au secteur de psychiatrie du CHS dont dépend le patient (adresse du domicile) en contactant le psychiatre référent ici.
- Secteur inconnu OU hors Maine-et-Loire
- Proposer admission au CHS de proximité du lieu d'intervention. Si refus, diriger vers SU CH de proximité.
Remarque : Admission CESAME en secteur direct à éviter = Idéalement, accueil UPAO puis transfert interne pour libérer rapidement le moyen d'évacuation. Sinon, prévoir qu'un agent de l'UPAO accompagne dans le secteur (gain de temps pour le vecteur de transport).
Soins sans consentement sur décision du représentant de l’Etat (SPDRE – Ex HO)
- Organiser admission directe vers CHS
- CHS du patient si domicilié en Maine-et-Loire
- CHS de proximité si domicilié hors Maine-et-Loire
- Déclencher l'évacuation après réception par Directeur du CHS de : certificat médical + arrêté municipal ou préfectoral.
- Cas particulier transport secteur Angevin :
- Demander au CESAME envoi AA avec IDE
- Si contexte particulier, indisponibilité ou délais longs de l'AA mandatée par le CESAME, discuter avec le psychiatre l'évacuation par l'ambulance ou le VSAV présent sur les lieux.
Synthèse : Organisation de la réponse par le Centre 15 pour hospitalisation urgente
algorithme
Certificats médicaux
Soins psychiatriques sur décision du directeur d’établissement de santé (SPDDE – Ex HDT)
Soins psychiatriques à la demande d’un tiers (SPDT)
- art. L. 3212-1-II-1° du Code de la Santé Publique.
- 3 conditions à réunir :
- présence de troubles mentaux
- impossibilité du patient de consentir aux soins
- nécessité de soins immédiats et d’une surveillance médicale constante ou régulière.
- 2 certificats concordants et circonstanciés
- le 1 établi par un médecin n’exerçant pas dans l’établissement CHS d’accueil et donc établi sur les lieux d’intervention
- le 2nd pouvant être établi par un médecin de l’établissement CHS d'accueil.
- Une demande manuscrite présentée par le tiers, datée et signée avec copie de sa carte d’identité.
- Préciser la nature de leur relation.
Soins psychiatriques à la demande d’un tiers en urgence (SPDTU)
- art. L. 3212-3 du Code de la Santé Publique.
- Exceptionnellement en cas d’urgence avec risque grave d’atteinte à l’intégrité du patient.
- 1 seul certificat
- A établir sur place si nécessité de transport contraint
- Sinon peut être rédigé par un médecin de l’établissement CHS d'accueil.
- La demande présentée par le tiers demeure indispensable.
Soins psychiatriques en cas de péril imminent sans tiers (SPPI)
- art. L. 3212-1-II-2° du Code de la Santé Publique.
- En cas de péril imminent pour la santé du patient ET impossibilité d’obtenir une demande de tiers à la
- date d’admission (absence de tiers OU tiers refusant de le faire)
- 1 seul certificat
- A établir sur place si nécessité de transport contraint
- Rédigé par un médecin n'appartenant pas à l’établissement CHS d'accueil.
- Les recherches infructueuses d’un tiers doivent être tracées.
Soins psychiatriques sur décision du représentant de l’Etat (SPDRE)
- Décision rendue par arrêté préfectoral (art. L. 3213-1 du CSP), ou par arrêté municipal (art. L. 3213-2 du CSP) en cas de danger immédiat pour la sûreté des personnes.
- Quatre conditions à réunir :
- présence de troubles mentaux
- impossibilité du patient de consentir aux soins
- nécessité de soins
- atteinte à la sûreté des personnes ou, de façon grave, à l’ordre public.
- Un seul certificat rédigé sur place par un médecin n’exerçant pas dans l’établissement CHS d’accueil.
Remarque: Le représentant de l'Etat peut prendre une autre mesure d'admission en soins psychiatriques sur la base d'un simple avis médical établi par le psychiatre du CHS d'accueil, rédigé à partir du dossier médical du patient lorsque son examen s'avère impossible (art. L. 3213-6). Le SAMU - Centre 15 n'est pas sollicité dans ce cas particulier.
Particularités du patient mineur
Enfant et adolescent de moins de 16 ans
Un avis psychiatrique peut être pris auprès du pédopsychiatre de secteur : à noter que les secteurs psychiatriques adultes différent de ceux de pédopsychiatrie (Cf. cartographie ici). Pour joindre le pédopsychiatre de secteur utiliser les numéros des structures psychiatriques référentes ici
Adolescent de 16 à 18 ans
A partir de 16 ans, tout adolescent nécessitant une hospitalisation en psychiatrie le sera en secteur adulte.
- Si nécessité d'une hospitalisation contrainte, l'accord du titulaire exerçant l'autorité parentale (parent/tuteur) est suffisante (autorisation de soins). Ne jamais rédiger de certificat SDDE ni SDRE.
- Si absence du parent/tuteur et urgence psychiatrique avérée, prendre en charge sans autorisation (CH/CHU).
- Si refus du parent/tuteur et urgence psychiatrique avérée, démarches identiques que si pathologie somatique, signalement et envisager levée d'autorité parentale par le Procureur de la République.
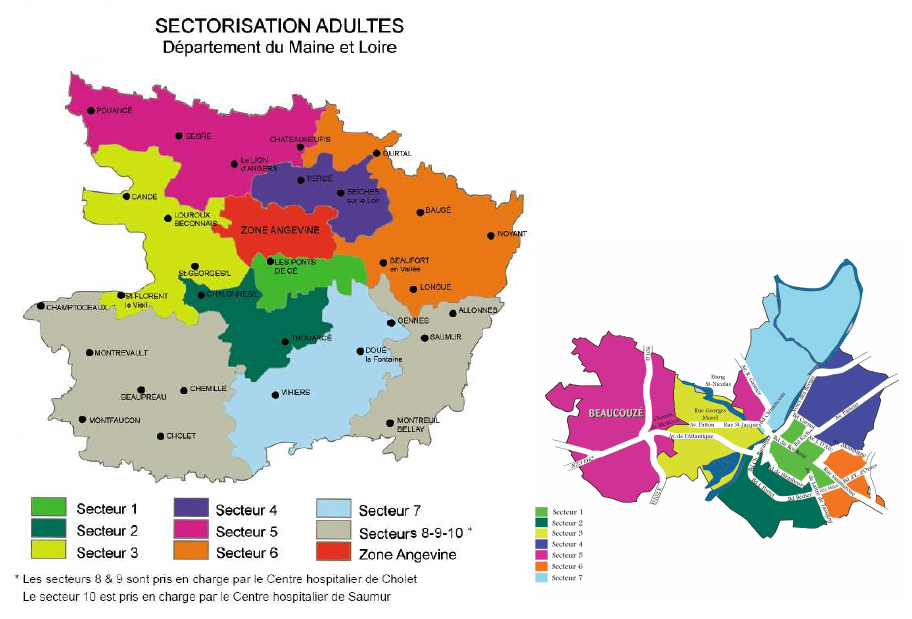
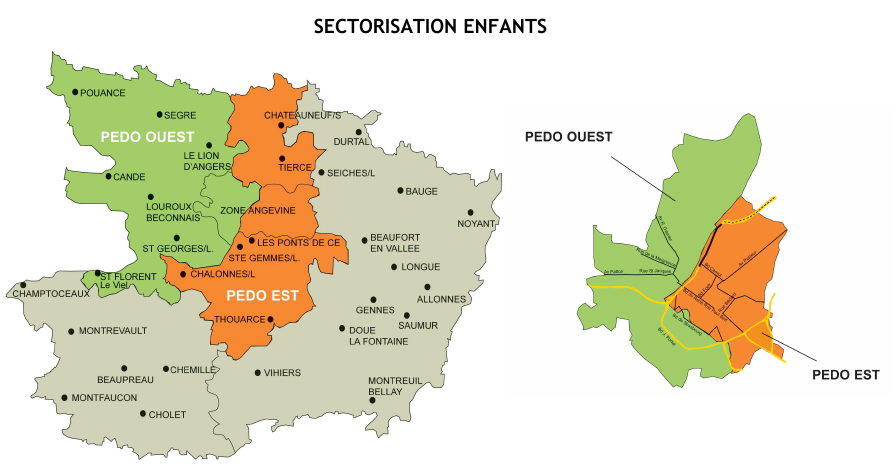
Sectorisation
Adulte
Enfant