Oxygénothérapie à haut débit nasal : Différence entre versions
De wikiDMU
m |
m |
||
| Ligne 88 : | Ligne 88 : | ||
[[File:Ohdn use01.png|upright]] [[File:Ohdn use02.png|upright]] | [[File:Ohdn use01.png|upright]] [[File:Ohdn use02.png|upright]] | ||
| + | |||
== Réglages et objectifs == | == Réglages et objectifs == | ||
| + | |||
| + | Sur l’AIRVO 3, contrairement à l’AIRVO 2, qu’il s’agisse d’un patient pédiatrique ou adulte, il n’existe qu’un seul et même mode de réglage. | ||
| + | |||
| + | {| cellspacing="1" cellpadding="1" border="1" | ||
| + | |- | ||
| + | | | ||
| + | Réglages initiaux | ||
| + | |||
| + | | ||
| + | |||
| + | | | ||
| + | #Débit : chez l’adulte : 50 – 60 L/min ; chez l’enfant : à voir en fonction de l’âge et à déterminer par le médecin SMUR (Figure 2) | ||
| + | #FiO2 : 100% puis titrée avec décroissance pour une SpO2 cible | ||
| + | #Température : 37°C | ||
| + | |||
| + | |- | ||
| + | | | ||
| + | Modalités<br/> d’initiation | ||
| + | |||
| + | | ||
| + | |||
| + | | | ||
| + | #Monitorage continu du patient : TA, FC, SpO2, FR, scope électrocardiographique ± ROX score | ||
| + | #Mise en route 15 min avant l’initiation de l’OHDN au patient (temps de réchauffement et d’humidification) | ||
| + | #Pour le SMUR, garder le patient sous AIRVO 3 avec les paramètres optimaux pendant 15 minutes avant de mobiliser le brancard du patient afin de s’assurer de la parfaite tolérance du patient (8) | ||
| + | #Information du patient (notamment sur la sensation initiale de chaleur), | ||
| + | #Position demi-assise | ||
| + | |||
| + | |- | ||
| + | | | ||
| + | Objectifs à<br/> atteindre | ||
| + | |||
| + | | ||
| + | |||
| + | | | ||
| + | #Amélioration de l’oxygénation | ||
| + | #Régression des signes de détresse respiratoire / Diminution de la fréquence respiratoire | ||
| + | #Augmentation du ROX score | ||
| + | |||
| + | |} | ||
| + | |||
| + | | ||
== Surveillance - critères d'arrêt / d'indication à un passage à une modalité invasive d'oxygénation (IOT) == | == Surveillance - critères d'arrêt / d'indication à un passage à une modalité invasive d'oxygénation (IOT) == | ||
Version du 27 janvier 2023 à 11:08
Sommaire
- 1 Principes du haut débit nasal (OHDN)
- 2 Effets physiologiques
- 3 Indications de l'OHDN
- 4 Contre-indications
- 5 Matériel
- 6 Spécifités de l'OHDN en SMUR
- 7 Mise en route de l'OHDN
- 8 Réglages et objectifs
- 9 Surveillance - critères d'arrêt / d'indication à un passage à une modalité invasive d'oxygénation (IOT)
- 10 Reconditionnement et désinfection
- 11 Mise à jour : Février 2023
- 12 Références
Principes du haut débit nasal (OHDN)
L’oxygénation à haut débit nasal (OHDN) est un support respiratoire qui consiste à délivrer :
Effets physiologiques
- Humidification et réchauffement des gaz inspirés :
- Diminution de la vasoconstriction des voies aériennes (et donc de la résistance)
- Réduction du travail respiratoire
- Amélioration de la clairance mucociliaire et du confort
- Rinçage de l’espace mort anatomique (voies aériennes supérieures (VAS) :
- Élimination du CO2
- Amélioration de la ventilation alvéolaire
- Amélioration de l’oxygénation :
- Apport d’une FiO2 élevée stable et à haut débit (limitation du phénomène de dilution de l’O2 avec l’air ambiant)
- Débit constant provoquant une résistance à la fermeture des alvéoles durant la l’expiration
- Effet PEP modéré, avec PEP < 5 cmH2O (2-3 cmH2O en pratique)
- Meilleure synchronisation thoraco-abdominale :
- Meilleure adéquation entre la demande ventilatoire du patient en IRA (avec débit inspiratoire de pointe élevé allant de 30 à 120 L/min) et les débits apportés
Indications de l'OHDN
Adultes
- L’OHDN est actuellement principalement recommandée dans L’INSUFFISANCE RESPIRATOIRE AIGUË HYPOXEMIQUE (type 1) avec des signes de détresse respiratoire aiguë persistants :
- Fréquence ventilatoire > 24 cpm,
- Mise en œuvre des muscles respiratoires accessoires
- Asynchronie thoraco-abdominale malgré une oxygénothérapie conventionnelle ≥ 5L/min pour atteindre une SpO2 > 92% (1).
- L’OHDN est également recommandée en post-opératoire chez certains patients, en pré et per-intubation et dans le cas de l’insuffisance respiratoire post-extubation (1).
- L’OHDN peut également être utilisé en soins palliatifs, pour soulager l’impression d’asphyxie du malade dyspnéique en fin de vie (patients régulièrement hospitalisés en UHCD) (2).
Pédiatrie
- L’OHDN est principalement indiquée, chez l’enfant, dans la bronchiolite modérée à sévère (3,4).
- L’OHDN est possible dans :
- Asthme aigu d’intensité modérée à sévère,
- Apnée du sommeil,
- Pneumonie infectieuse,
- Détresse respiratoire aiguë et en post-extubation (5).
Contre-indications
- Patients avec une indication d’intubation endotrachéale urgente, selon les critères suivants :
- a. Score de Glasgow < 8
- b. Arrêt cardiorespiratoire
- c. Instabilité hémodynamique majeure (État de choc)
- d. Nécessité d’une intervention chirurgicale pour contrôler la maladie sous-jacente
- e. Critères respiratoires (au moins 2 des critères suivants) :
- PaO2 < 60 mmHg ou SpO2 < 90% sous FiO2 100%
- Acidose respiratoire avec pH < 7,25
- Fréquence respiratoire > 35 cpm
- Impossibilité de drainage des sécrétions
Matériel
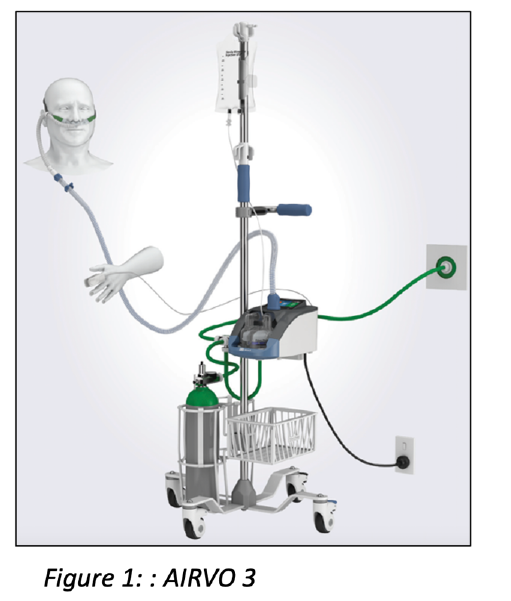
Le dispositif AIRVO 3 (Fisher Paykel, Auckland, Nouvelle-Zélande) est composé des éléments suivants
(Figure 1) :
• Une unité centrale avec écran digital tactile intégrant un mélangeur air-oxygène, un
humidificateur actif et une batterie avec une autonomie de 45 minutes ;
• Un circuit inspiratoire chauffé ;
• Une canule nasale ;
• Une bouteille d’oxygène ;
• Une poche de soluté et sa tubulure pour l’humidification du mélange de gaz ;
• Un pied de transport
• Un circuit « Rouge » de désinfection (A USAGE MULTIPLE : NE PAS JETER !).
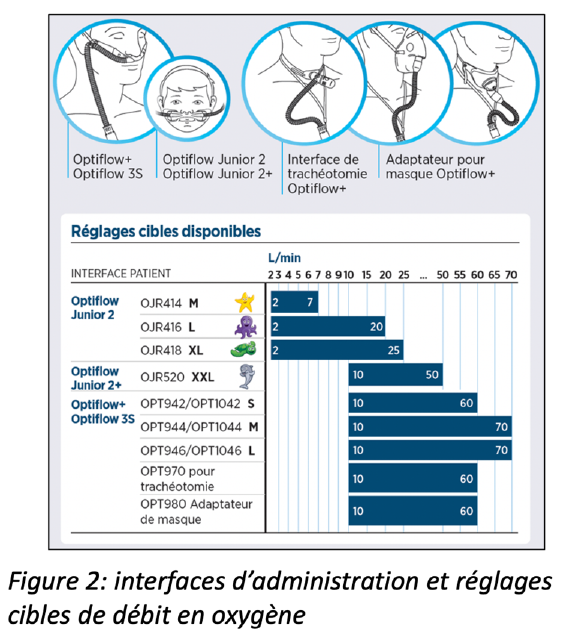
En fonction de l’âge, de la morphologie du patient et de ses caractéristiques de voies aériennes supérieures (libres, trachéotomie), plusieurs « interfaces patients » sont disponibles, avec différents réglages cibles de débit. Ceci vous est présenté en Figure 2.
Spécifités de l'OHDN en SMUR
Plusieurs points spécifiques au transfert SMUR sont à connaitre et nécessitent la vigilance de l’équipe soignante :
- La consommation en oxygène de l’OHDN peut être très importante, il est donc nécessaire de connaitre l’autonomie (en minutes) de ce dispositif. Cette autonomie est donnée par la formule suivante :
Autonomie (min) = Pression de la bouteilles (bar) x Volume de la bouteille (L) / débit d'oxygene administré (L/min)
L’évaluation de cette consommation devra être réalisée dès la régulation afin d’adapter le stock en oxygène nécessaire à la réalisation du transfert, en gardant une marge d’autonomie.
- Au cours des phases de transport roulant, le dispositif d’OHDN devra être branché directement sur la prise murale de l’ambulance de réanimation, tant pour le flexible O2 que pour l’alimentation électrique.
- Le port d’un masque chirurgical par le patient au-dessus de ses canules nasales, tout au long du transport (6,7)
- Afin d’éviter le mouvement de l’OHDN au cours de la phase de transport, veiller à arrimer le dispositif. Pour ce faire, veuillez attacher l’OHDN au sol de l’AR via les sangles de fixation. Ces sangles se trouvent dans le placard de l’AR situé en dessous du siège situé à la tête du patient. Les
- attaches au sol de l’AR sont au nombre de 4 et sont disposées à la tête du patient (AR Angers 1) ou aux pieds du patient (AR pédiatrique). Merci de bien vouloir, en plus de ce sanglage, verrouiller les patins du chariot de transport.
- En cas de transport pédiatrique, veiller à bien prendre le kit de canules Optiflow® pédiatriques avant le départ.
- Le transport d’un patient stable sous OHDN peut être qualifié en TIIH (transfert infirmier inter-hospitalier).
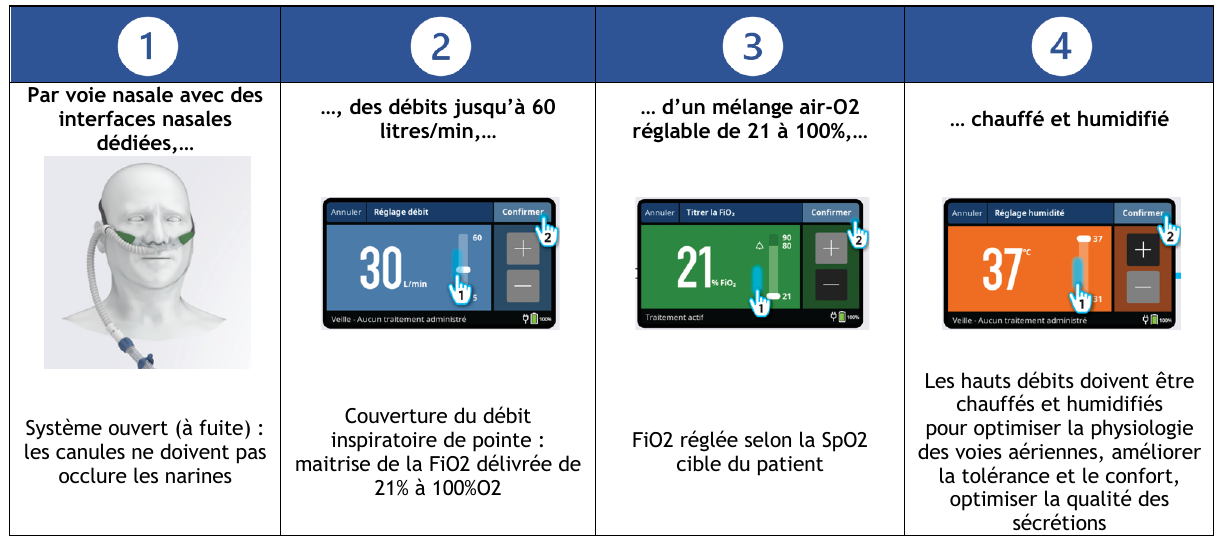
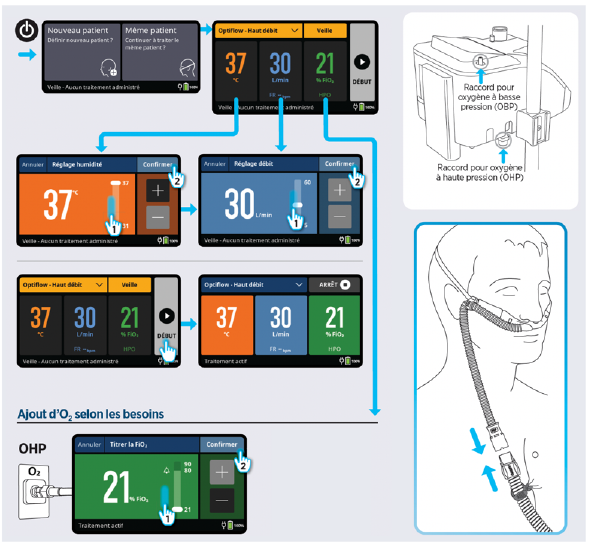
Mise en route de l'OHDN
Réglages et objectifs
Sur l’AIRVO 3, contrairement à l’AIRVO 2, qu’il s’agisse d’un patient pédiatrique ou adulte, il n’existe qu’un seul et même mode de réglage.
|
Réglages initiaux
|
|
|
Modalités
|
|
|
Objectifs à
|
|
Surveillance - critères d'arrêt / d'indication à un passage à une modalité invasive d'oxygénation (IOT)
Reconditionnement et désinfection
Mise à jour : Février 2023
Références